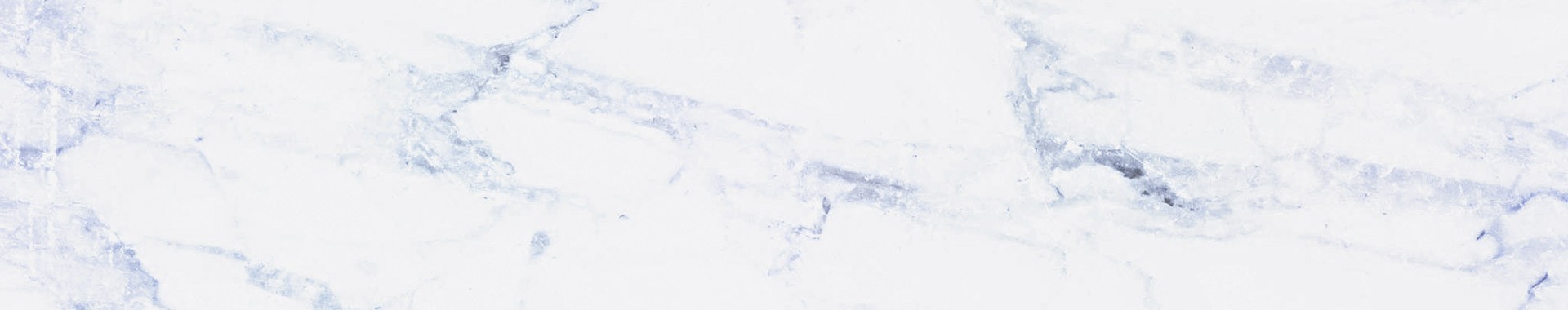
多囊性卵巢症候群
你要先認清什麼是多囊性卵巢症候群?大約有5%女性患病,超音波影像能看到卵巢冒出多個水泡狀的小囊泡,非成熟排卵不受孕,造成不孕。多囊性卵巢患者還有發胖、雄性激素過多造成的滿臉青春痘、多毛等症狀,患者也因細胞對胰島素反應變鈍,糖尿病風險較高。
前言:早在2008年,陳應明醫師就提出以『透過生活飲食習慣的調整』為主要手段的觀念,而非多數醫師單純依賴藥物的思維,成功的治療『多囊性卵巢症候群』,這個觀念在2008年我們提出的當時是少數中的少數,文章寫作的當時各大醫學中心所提供的網路資訊對於『透過生活飲食習慣的調整』來治療本疾病的記錄可以說是支字未提。
但是這七年以來,隨著醫學進展,我當時所提出來的治療觀念慢慢地獲得主流醫學的重視, 限制飲食當中醣類、碳水化合物的攝取以改善疾病的觀念越來越被廣泛地宣傳及接受。但是我認為這些進展還是有美中不足之處。特別是,我的減肥病患當中有很多是『多囊性卵巢症候群』病人,她們常常在月經不規則、晚來的情況下尋求婦產科醫師的治療,雖然有被告知診斷,但是常常被醫師長期性地投予黃體素或是週期性避孕藥來調經, 這樣的治療雖然能夠短暫地控制月經,但是卻常常造成病人體重增加、青春痘更嚴重的現象。
而且,一旦停止服藥,月經還是不會自己規律的來,此類無聊的治療可以說對於病人毫無任何實質幫助。病人越治療越胖,月經越胖越不規則. 很多當事者對於此造成此現象的因果關係卻一無所悉。因此,陳應明醫師決定再度針對此議題重新論述本文,讓罹患『多囊性卵巢症候群』的病人不要再用錯誤的思維及方法解決多囊性卵巢症候群月經異常的問題,不但沒有根本解決問題,甚至還造成未來不必要的肥胖、生育困難、青春痘等等困擾。
身體是病人自己的,不是醫生的,請務必體認到:自己絕對需要對自己的健康及美麗負責,光是看醫生吃藥雖然可以「調經」,但絕對無法得到健康及美麗。正因如此,病人有強化自己身體健康知識的義務。以此文章獻給為月經、肥胖、青春痘、不該長毛的地方長毛、失去女性魅力、不易懷孕而困擾而不知如何是好的女性。
本文開始:
如果不曾親身體驗肥胖而且減肥常常失敗的困擾;如果不曾親身體驗青春痘,滿臉、滿頭油光甚至掉髮、身體不該長毛的地方卻拼命長毛,身體黑色素沉著的困擾;如果不曾親身體驗月經常常晚來,不易懷孕的困擾;這些女人是一輩子都不知道上述的症狀彼此之間是有密切關聯的,它們的共同名字叫做:『多囊性卵巢症候群』(Polycystic ovary syndrome, PCOS)。事實上,它根本不是病,只是一個人類對自身飲食認知錯亂所造成的現象。 解決上述所有困擾的方法其實也非常簡單;但是如果沒有真正了解『多囊性卵巢症候群』的真正形成因素,『多囊性卵巢症候群』是多數醫師心目中認為的『不治之症』,目前主流醫學仍缺乏完整的治療策略,只能頭痛醫頭,腳痛醫腳,無法治癒『多囊性卵巢症候群』。
為了讓各位讀者能夠更清楚地了解『多囊性卵巢症候群』,我們必須先來了解什麼叫做『症候群』。『症候群』是一個定義「不明疾病」的概念及方法:由一組症狀來形容或定義一個新發現的「不明疾病」。
舉個例子來說:愛滋病,即AIDS(Acquired Immune Deficiency Syndrome, 後天免疫不全症候群)在1981年在美國剛剛開始被發現的時候,並不知道它是病毒所造成的疾病,而是以包括:肺囊蟲肺炎、結核病、真菌感染、馬爾尼菲青黴菌、卡波西氏肉瘤、分枝桿菌、巨噬細胞病毒等一連串的症狀,來定義這個不明的疾病. 直到兩年後1983年人類才發現AIDS是由病毒所造成的疾病,到1986年才把此病毒命名為(人類免疫不全病毒Human Immunodeficiency Virus, HIV)這個疾病的認知過程當中,我們就是先跳過不明的致病原因,先以一連串互相關聯的症狀,來定義一個「不明或是剛剛被發現的疾病」。
據此,我們就可以更進一步了解:以「症候群」來定義疾病的方式,就好像「拼圖解迷」,以已經知道的一連串相關聯症狀的集合,來拼湊定義一個疾病,而疾病的根本原因則等待將來的醫學研究進行探討或解釋。
而『多囊性卵巢症候群』這個疾病的拼圖碎片就是:卵巢多囊、月經異常、雄性素過多.其中月經異常包括:間隔拉長,次數減少、月經量多、不易排卵及懷孕;雄性素過多症狀包括:身體多毛、青春痘、皮膚易出油、增加落髮量;相關聯的疾病還包括:容易流產、第二型糖尿病、中風、肥胖、黑色棘皮症(好發於後頸部的黑色素沉著)、睡眠呼吸中止症、心臟病、包括憂鬱症在內的情感性精神疾病以及子宮內膜癌。直到目前,PCOS相關的症狀多達28個以上。

『多囊性卵巢症候群』這個疾病名稱的出現是1930年代由兩名美國芝加哥的婦產科醫師Stein 以及 Leventhal觀察7名病人的特徵所共同發現,因此,這個病剛剛開始也叫做:Stein-Leventhal syndrome。他們於1935年公開發表他們的發現。1958年,Stein醫師再度後續發表論文於新英格蘭醫學雜誌將此病進行更詳細的描述。這些症狀包括:雙側卵巢腫大、無月經、肥胖以及多毛症。(附帶一提:他們當時也注意到這些病人的另外一個重要特徵:擁有較小的乳房及子宮)那幾名病患因為『卵巢腫大』而接受開刀切片診斷(卵巢砌狀切除術,ovarian wedge resection (OWR)),幸運地並未發現癌症,只發現這些病人卵巢夾膜很厚而且當中有很多囊泡。
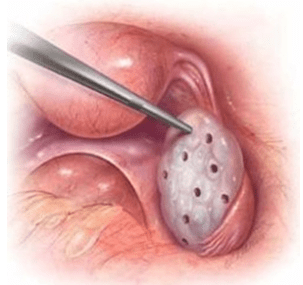
切片手術原本的目的只是為了要確定診斷而進行(原本認為是卵巢腫瘤),但是帶來了意想不到的治療效益,那些病人居然全都恢復了月經,有些甚至後來還懷孕。(跟很多醫學的發現一樣,完全是無心插柳、歪打正著的意外發現)在這段時期,『多囊性卵巢症候群』的原因被誤認為是解剖學的原因:異常的卵巢所造成的;其根源是:卵巢具有很厚的莢膜,而且內有很多囊泡。順便一提:最近20年腹腔鏡手術技術成熟發展之後,學者依此概念所發展出的「腹腔鏡卵巢鑽孔術或燒灼術」也被印證真的可以長期恢復排卵甚至生殖功能,此1930年代就發現的手術治療概念近年來因為微創手術技術的進展及可能長期解決月經及不孕的問題有再度獲得醫界重視的趨勢。
 到了1960年代,由於放射免疫分析技術的出現,讓醫生得以檢測這些病人血液當中的荷爾蒙數值。
到了1960年代,由於放射免疫分析技術的出現,讓醫生得以檢測這些病人血液當中的荷爾蒙數值。
此後相關的研究証實PCOS兩個荷爾的特徵:1. 卵巢產生較多的雄性素 2. 腦下垂體黃體化激素luteinizing hormone (LH) 分泌過多,進而刺激卵巢產生較多的雄性素。由於如此,人類對於此病的致病原因再度修正:由荷爾蒙異常所引起. 當時已經有文獻注意到:有些PCOS病人有相關聯的臨床症狀但是卵巢形態卻是正常的。也就是說:『卵巢多囊』的形態並不是發病的必要條件或根本原因,而可能只是發病之後的其中一種症狀。這段醫學發展史告訴我們一個事實:疾病名稱與發病原因、症狀有可能是不一致,甚至可能是完全無關的,但是容易造成一般人甚至是醫師的誤解。
到了1980年代,新的檢驗技術帶來新的PCOS臨床發現:雄性素過高其實與胰島素過高有非常密切的關係。在那個時期,對於PCOS的拼圖由高雄性素hyperandrogenism (HA)、胰島素抗性insulin resistance (IR)以及黑色棘皮病acanthosis nigricans (AN)所構成,合稱為HAIR-AN syndrome.
1980年代晚期,醫界有另一個重大發現:蘋果型身材、糖尿病、高血壓三者之間存在著共同的原因:胰島素抗性。 這個新的病症剛開始命名為『X症候群』,就是今日眾所熟知的『代謝症候群Metablic Syndrome』,當時就已知它極可能導致未來的心臟病。 而『多囊性卵巢症候群』與『代謝症候群』的共同特徵就是:胰島素抗性。 因此,已經被診斷為『多囊性卵巢症候群』的病人其實同時也是『代謝症候群』的高危險群。
發展到此時期,多囊性卵巢症候群已經不是『婦產科』專屬的疾病,包括:內分泌新陳代謝科以及心血管內科也經常面對多囊性卵巢症候群的病患。這個演變的結果帶來新的問題:診斷太過主觀而且缺乏要件。
1990年,美國國家衛生研究院NIH認為PCOS這個疾病概念雖然重要但是診斷標準紛亂,認為有必要開會討論共同的診斷標準,此標準醫界稱為:國衛院標準(NIH criteria),標準包括以下三點:
※ 慢性無排卵
※ 臨床上或是檢驗上出現雄性素過高症狀
※ 必須排除其他病因
請注意到:三項必須全部滿足,且美國國家衛生研究院NIH的診斷標準完全不考慮卵巢形態。也就是『卵巢多囊』已經不是診斷的要件,可是還是叫做多囊性卵巢症候群。
到了2003年,由於美國及歐洲人工生殖醫學界發現PCOS與不孕治療的關係密切,於是又共同於荷蘭路特丹開了一個會議討論出PCOS的診斷標準,醫學上稱之為路特丹診斷標準(Rotterdam criteria):
- 排卵稀少甚至無排卵
- 雄性素過度活躍(包括:抽血檢查發現雄性素濃度正常,也就是只要有多毛、青春痘等等過度雄性化的特徵,就算是抽血檢查雄性素、睪固酮的數值完全正常也符合此診斷要件)
- 超音波檢查發現卵巢多囊
請注意到:此三項標準當中出現任何兩個,不必全部符合,也不需要排除其它病因即可建立診斷。 因為他們認為:PCOS有可能與其他疾病同時共存。
到了2009年,又有一個醫學組織名為AE-PCOS society,中文翻譯為:雄性素過多及多囊性卵巢症候群協會;一個以幫助醫師及婦女處理『雄性素過多』的問題、提供知識及研究資源而成立的國際醫學組織針對『多囊性卵巢症候群』又提出一個診斷標準。在解說標準以前,我先說明此AE-PCOS society的成立目的是專注在『女人的雄性素過多』所產生的種種症狀跟疾病上,因此其著眼點與1990 NIH診斷標準以及著眼於不孕問題的2003鹿特丹診斷標準也有所出入。
2009AE-PCOS的診斷標準是:
※雄性素過高,無論是臨床症狀或是抽血檢驗上,只要符合其中之一即可
※卵巢異常,無論是功能上的異常:月經不規則、無排卵或是形態上的異常:卵巢多囊,只要其中之一符合即可。
※要排除其他可能造成雄性素過多症的病因。
從AE-PCOS society的診斷標準看來,它跟 1990 NIH診斷標準比較接近,但是多納入了卵巢形態異常『卵巢多囊』,視它為符合卵巢功能異常的診斷要件兩種狀況的其中之一;此外,AE-PCOS society的思考邏輯是:PCOS只是雄性素過多症的其中一種情況,還有其他種種可能造成的雄性素過多的其他疾病,他們同樣關心。
這邊要提出一個值得思考的問題:為何相同的一個疾病,從1930年代被發現開始,隨著時代及科技背景的不同,人類對於它的解釋或是看法為何一再地改變?再度印證:醫學觀念是會改變的,過去認為正確的,常常後來被證實是錯誤的;相對的,目前認為是正確的是主流的醫學觀念或是治療方式,有可能未來被證實是完全錯誤的。時時刻刻對於醫學院教科書的論述採取中立保留的態度,不盲目相信,而且要不斷持續思考或者是關注醫學的新發展,才是合理正確的態度.
這邊,既然要寫關於多囊性卵巢症候群的第二篇文章, 我們就提供對於病患而言比較有價值的資訊,不要重複寫那些老掉牙,眾所周知的老梗。
首先,我們從病人的觀點來思考:病人自己本身有沒有辦法知道自己是否高度可能罹患『多囊性卵巢症候群』? 能否在就醫之前多了解一點點? 或者是就醫之後要注意到醫師的診斷、治療是否有可能發生對於自己的身體產生負面的影響? 一般的就醫過程或是其治療結果會是如何?當然,我知道大部份的讀者並非醫學專業人士,我盡量以淺顯易懂的方式來描述。
其實,這『多囊性卵巢症候群』是有跡可循的,甚至是從娘胎時期開始,但是對於非醫療專業的人我認為不需要知道太多,我們就來談談最實用的部份就可以了。 有學者曾經針對中樞性早熟的青春女孩做過一些研究,發現:高達30-50%的人可以被診斷為『多囊性卵巢症候群』,其機率遠超過一般沒有性早熟的女孩,甚至是兩倍以上。其次,是初經來潮之後,剛剛開始幾個月到一年內的月經不規則,在醫學上我們視為正常;但是如果超過一年以上月經還是不規則,我們就視為不正常。
相關研究顯示:很多『多囊性卵巢症候群』的病人自從初經開始超過三年之後,月經從來沒有正常過,多數是週期超過6週,很多情況甚至是:『季經』,每3-4個月月經才會來一次。
因為初經的年齡與日後的規律性之間呈現一定的關聯性;根據這個現象,有一個學者Van Hooff提出一個說法:如果年滿15歲那一年的月經狀況是月經稀少的情況,三年後高達50%以上的機會還是月經稀少,有較高機會可以滿足『多囊性卵巢症候群』的診斷標準;因此,15歲這一年的月經狀況是一個非常好的預測指標。除此之外,『多囊性卵巢症候群』的病人在青春期之後相較於一般人而言會有比較高的體重過重或是肥胖機會。
月經常常晚到或是不來的問題
因為多數的情況,月經的稀發(常常晚來不來或週期太長)或是異常一直是多囊性卵巢症候群的重要症狀,也是最常見的求診原因,我們就再來深入討論多囊性卵巢症候群的病人的月經特徵。某些時期,很多病患的月經是規律正常的,但是在此同時,有一小小的特徵是偶爾容易延遲個幾天才會來,週期通常比平均的28天還要長。醫學上我們認為:不超過42天都是可以被接受的週期,超過42天以上才需要介入治療。高達70%-80%的多囊性卵巢症候群PCOS病人有明顯月經異常的問題(每年的月經少於8次);但還是有兩三成左右的多囊性卵巢症候群的病人認為自己的『月經』還算規律正常。經過深入檢查之後發現:就算是表面看來月經規律,但是其實很多只是出血(無排卵性月經)而不是真正的月經,其特徵是出血的顏色偏向鮮紅或是粉紅,量不多,不帶經痛,而且沒有明顯的月經前症狀或是預兆。而有排卵的真正月經是豬肝色或是暗紅色,量適中、帶有經痛,常常月經來之前有胸部脹痛、情緒不穩下腹抽痛等明顯預兆。月經晚來或是不來,求診於婦產科的處理標準流程大概就是:先問診了解病史,問目前想不想要懷孕,看一下體形;稍微看一下年齡,驗血或驗尿來排除懷孕、更年期停經等等可能,如果都無上述現象就解釋一下可能的診斷或是建議病人要不要再等待看看,接下來就是使用黃體素、口服排卵藥等荷爾蒙來催經及調整月經。這個使用黃體素等荷爾蒙調整月經的過程常常使得病人的體重逐漸增加甚至是暴增(雖然,就算完全不治療也是有可能會慢慢增加),變胖、變醜,皮膚還可能變油、變糟。如果一停藥,月經還是不會自己規律地來。
使用黃體素、週期性口服避孕藥所製造的月經是無排卵的『假月經』,但是病人並不知道其中的意義,這樣的治療除了短期有看到類似月經的子宮出血的心理治療效果外(當然,已有明顯子宮內膜增生,擔心血崩、子宮內膜癌的病人另當別論),其他的結果對於病人而言是無任何幫助且有負面影響的。
增加的體重,很難在停藥之後瘦回去,肥胖本身甚至導致後面的排卵功能更差,月經比治療前更常不來的現象,還有可能影響懷孕。更糟糕的是:多數婦產科醫師並不懂得如何幫病人減肥,通常只會建議病人少吃多運動,形成病人因調經而變胖、變醜但是卻求助無門的現象。
其實,這一連串的惡性循環都是可以預防避免的,但是一開始就要對此疾病治療的可能後果有充分的認識,而且要具備全新的思維及正確的治療方針。先強調一個重點:眾多女性對於『月經』普遍存在根本錯誤的認知。 於是,月經晚到或是不來的問題很多女人會擔心『積在體內,然後轉變成不好的東西,無論如何要定期讓它排乾淨』,這是完全錯誤的想法,正是因為如此,才用錯誤的療法讓子宮出血,只為了讓自己心理稍微安心一些。其實,月經規律地來只是排卵功能正常的必然結果,使用避孕藥或黃體素造成的『月經』,跟真正的月經是有很大不同的。這種無聊的治療不應該被經常性地使用。 這個問題婦產科醫師其實應該都知道,只是懶得講或不願意講,因為主流醫學及健保框架的限制,開藥治療是最省事、省話、省時的手段,事實上,除了這樣做以外也欠缺更方便的治療方針,沒有迅速可以見到『效果』(病人希望趕快看到出血)的治療選項。手術、生活飲食型態的改善都是非常吃力不討好的建議,病人未必會領情;反而會覺得醫生沒醫德(因為有健保的存在,很多病人只要聽到需要自己額外支出金錢或心力、時間的建議就會認為醫生沒有醫德)、很無能、很囉嗦。
皮膚狀況
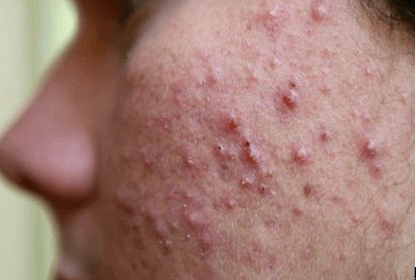
大多數的女孩在青春期前後,因為生長激素的旺盛分泌,會形成比較大的胰島素阻抗,造成容易長青春痘或是出現臉部油性膚質的狀況. 反應在頭皮的部份還包括頭皮易出油及長頭皮屑的問題。
過了青春期之後,大部份的女人此類的症狀應該要消失,只有在熬夜、壓力大的情況下上述的症狀才會偶然地出現。如果過了青春期的女性臉部還是經常性地在臉部、胸前、背部冒青春痘,就必須合理地懷疑自己是否是『多囊性卵巢症候群』的病患。如果再加上月經常常遲到或是不來,診斷成立的機會大概就八九不離十了。
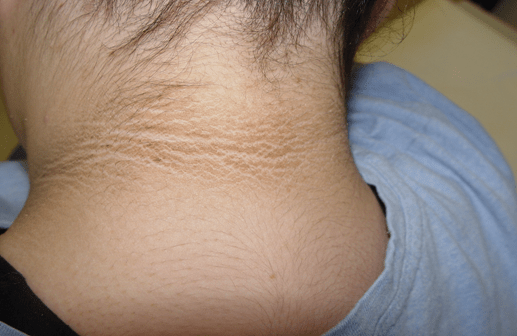
必須附帶一提的還有臉部皮膚毛孔粗大的問題也是和雄性素過度活躍有關。
此外,好發於頸部、背部、腋下的黑色棘皮病(很多人誤以為洗澡沒有洗乾淨,事實上是黑色素沉著)也常是PCOS女性的困擾。
多毛症
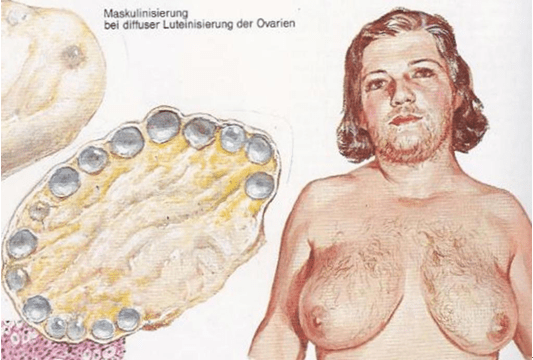

在這裡有兩個醫學名稱容易彼此混淆造成誤解:hypertrichosis(中文翻譯為毛髮增多症,指的是全身性的毛髮增加)與hirsutisim(多毛症,指的是女人但是有雄性形態的毛髮分佈,是指特定男人會長毛的部位的毛髮增加;例如:鬍子、胸毛、腿毛。),除了青春痘以及油性膚質之外,多毛症也是女人雄性素過度活躍的最惱人的症狀之一, 雖然,多數的情況下,由於人種的不同,東方女性多毛症的困擾沒有像西方或是中東女性那麼嚴重。
但是,由於女人的美麗外表取決於是否擁有女性化的第二性徵,而第二性徵其中之一就是毛髮的分佈狀況。雄性素過度活躍所造成的毛髮分佈會跟男人比較像,也就是雖然是女人但是卻在男人身體容易長毛的部份:鬍子,腮幫子、胸前、腹部中線、大小腿、背部…長出毛髮;這些症狀很容易讓女人失去美麗以及自信,有些很嚴重的女病患甚至因為多毛症而容易被別人誤認為是男人。幸好,東方女性這些問題較不嚴重。
雄性禿或是脫髮
如果父系或是母系其中之一帶有雄性禿的基因,多囊性卵巢症候群的病患就有可能造成頭頂部位的毛髮稀少。 由於有女性荷爾蒙對於頭髮的保護,甚少會造成太明顯的禿髮,多半只是頭頂髮量較為稀疏。
值得女性朋友注意的是:雄性禿跟蛋白質攝取不足、營養不良所造成的全頭髮量稀疏是有所不同的:多囊性卵巢症候群所造成的雄性脫髮多半只有前額、頭頂髮量減少而後枕部的部份不受影響。
肥胖
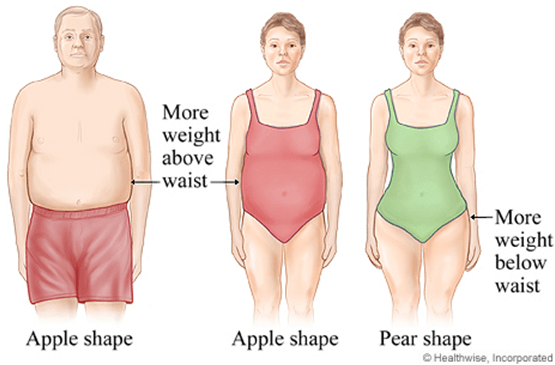
雖然,無論是1990年NIH、2003年鹿特丹以及2009AE-PCOS的診斷標準來看,肥胖從來不是多囊性卵巢症候群的診斷必要條件,但確是一個非常強烈的獨立危險因子;PCOS的盛行率在肥胖女性當中高達30%(在體重正常的女性當中只有8-10%);至少有三分之一以上的病人是因為肥胖才認知到『多囊性卵巢症候群』。不孕的多囊性卵巢症候群的病人如果同時合併肥胖,其治療失敗的機會較高,所花的金額也明顯較高。PCOS所造成的肥胖有一個重要的特性:男性形態的脂肪分佈,除了腰腹部之外,脂肪主要堆積在上手臂、上背部、大腿內側,即一般人所熟知的『蘋果型身材』,醫學上又稱為:雄性肥胖,再說明白一點:身材像稍胖的男人。受到雄性素過度活躍的影響,多囊性卵巢症狀群的病患乳房反而沒有堆積太多的脂肪,乳房比例相對較小,此乳房較小的特徵在1930年代Stein 以及 Leventhal發現多囊性卵巢症候群的時候就已經提出過,但是醫學文獻對於這個特徵的後續記載跟討論卻很少。因為減肥以及豐胸一直是我的治療強項,這也是我在從事減肥、豐胸多年觀察到多囊性卵巢症候群病人的特徵之後的心得體會,查閱文獻之後想不到早在1930年代多囊性卵巢症候群早已被發現,只是一直欠缺更進一步的研究探討而已. 因為脂肪的分佈主要受到荷爾蒙的影響,因此,要改變體型就是要從改變荷爾蒙的思維著手。否則,花費動輒數萬甚至一、二十萬的整型外科手術包括:溶脂、抽脂、自體脂肪移殖的效果都會令人失望。值得特別一提的是,有生殖醫學的論文指出:罹患多囊性卵巢症候群導致慢性無排卵甚至不孕的病患當中,就算是BMI值接近正常甚至偏低形體偏瘦,但是都具備腹部肥胖、腰圍較粗的特徵,因為這樣的情況在醫學上不能被定義為肥胖,這也許是「肥胖」不被列入診斷要件的重要原因。無論如何,如果有此特徵再加上其他的症狀,請您特別注意自己有可能是『多囊性卵巢症候群』的病人。多囊性卵巢症候群的病患如果想減肥雖然難度稍高(用少吃挨餓的方式效果通常不好)、需要較高度的醫學技巧及改善生活飲食形態才能顯現效果;但是其額外的效益除了可以改善外表、增加性吸引力之外,最重要的還可以恢復規律的排卵、月經及受孕的能力,提高對於排卵藥物的敏感度及效果,增加懷孕率及活產率;還能省下將來高額的不孕症治療費用。

不易懷孕或是容易流產、妊娠糖尿病、妊娠高血壓、早產

多囊性卵巢症候群是女性不孕症的排行首要原因;根據不孕症病人的原因分析,排卵因素佔所有不孕原因的20%-25%,而這當中90-95%是多囊性卵巢症候群的病患。 因此,多囊性卵巢症候群雖然只佔所有女性人口的6%-10%,但是卻佔了不孕夫妻人口總數的20-25%。如果再進一步扣除男性不孕因素的佔率約40-50%,也就是說:『多囊性卵巢症候群』佔不孕女性人口中的40%。而這些不孕的多囊性卵巢病患當中高達90%有肥胖或是體重過重的問題。 幸運的是,這些PCOS病人超過半數(約60%,多數是較輕的)在開始進行治療一年之內可以順利懷孕。對比另一方面,仍然有高達90%之重度肥胖女性在經過了各種方法治療之後仍然是不孕的;合併肥胖的多囊性卵巢症候群患者即使懷孕後也比較可能發生流產及其他可能造成諸如:妊娠糖尿病、妊娠高血壓、早產、胎死腹中等等產科併發症。
正是因為『多囊性卵巢症候群』就是無法順利排卵,才導致沒有正常規律的月經,因此,無法順利懷孕生小孩的困擾就成為一個病人結婚後必須面對的重大問題。 不孕症門診的治療由於費用可能涉及到昂貴的排卵針以及試管嬰兒IVF等技術,有可能高達10萬台幣以上,往往是自費,而且常常不是一次兩次三次就一定會成功;為了避免自己荷包大失血的情況下,醫生的建議;例如:改善生活飲食型態、限制糖分跟澱粉的攝取、減肥等等;病人才慢慢願意『洗耳恭聽』。事實上,如果能在婚前月經不正常或肥胖、青春痘等症狀出現的時候就學習正確觀念改善生活飲食形態,根本不會有後面包括:交友、結婚及生育的一連串煩惱。
『多囊性卵巢症候群』會造成排卵障礙的原因有部份真的是解剖學的因素:卵巢夾膜變厚,因此卵巢楔狀切除術或是腹腔鏡卵巢鑽孔術可以讓病人回復正常的月經身甚至順利懷孕。這些手術也是有術後沾粘或是卵巢過度燒灼破壞的風險,因此在口服排卵藥Clomid(Clomiphene citrate, C.C.)問世之後,由於排卵率雖然可以高達70%-85%,懷孕機率約30%,活產率約22%,使得手術的必要性降低。口服排卵藥Clomid是多囊性卵巢症候群病人想要懷孕的第一線用藥。但是,由於口服排卵藥無法解決其餘7成多病患的懷孕需求,就算再加上口服降血糖藥物Metformin也只增加些微效果,超過七成的病人往往還是需要生殖醫學技術的進一步幫忙;較昂貴的排卵針、手術、減肥、生活飲食形態的改善都是選擇。

由於生育是生命繁衍的重要議題,我們在此多花一些篇幅來敘述一般的不孕問題治療流程,以讓多囊性卵巢的病人更加了解自己可能必須面對的問題與選擇。
通常,在結婚或是進行沒有避孕的性生活未滿一年的「不孕」問題,因為未符合醫學對於不孕的定義,就算求診於醫師,他們通常會建議再等看看。等待一年以上未能懷孕,有兩種選擇:直接看不孕症專科醫師門診做一些不孕症基礎檢查,包括:抽血驗荷爾蒙,精液分析、子宮頸粘液分析、超音波、子宮輸卵管攝影等等,或是找一般婦產科醫師開「口服排卵藥」治療,前者可能較痛、較麻煩,但是比較有機會直接找出其他隱藏的原因;例如:男性精液品質問題或是輸卵管阻塞等問題。而『口服排卵藥』的治療多半只需要簡單的病史詢問或是基礎體溫表、抽血驗黃體素就能夠開始進行,不用花什麼錢而且安全、不痛、不麻煩;任何的婦產科專科醫師都可以開『口服排卵藥』,再加上排卵因素佔所有女性不孕因素的25%-30%,口服排卵藥治療可以不先經過不孕症的基礎檢查,合理地列為優先治療選項。
如果真的是單純排卵障礙,經過口服排卵藥數個月的治療,其排卵率高達80%,但是因為口服排卵藥同時也會讓子宮內膜變薄,因此在連續服用超過三、四個月之後就不利於胚胎著床,它的成功累積懷孕率在第三、第四個週期達到最高峰將近30%之後即不再增加,也就是說:如果口服排卵藥治療有效,前三、四個月就會懷孕,之後再吃就對於懷孕率的增加沒有幫助,可以不必再浪費時間了。大概有5%-10%左右的婦女會因為『口服排卵藥』治療懷多胞胎,增加懷孕時期的風險。就算口服排卵藥同時搭配『口服降血糖藥物Metformin』,雖然可以再增加一些排卵率,但其所增加的懷孕率不是很多(只約3-5%)。剛剛算的是懷孕率,但是多囊性卵巢症候群的病人即使懷孕也比較容易早期流產或發生其它狀況導致胎死腹中,如果是計算『活產率』,口服排卵藥大約只有22%左右。也就是大約只有五分之一左右的多囊性卵巢症候群不孕婦女可以透過『口服排卵藥』成功生下小孩。

接下來,如果還沒有進行基礎檢查的病人應該還是會到不孕症門診進行一些基礎檢查;因為,接下來的治療可能花費高很多,就比較不適合亂槍打鳥。如果經過檢查認為還是單純的排卵障礙,而且還是認為是多囊性卵巢症候群,可以選擇使用價格較高的排卵針、破卵針,缺點是昂貴,而且,其懷孕機率可以在數個週期內累積至60%;缺點是費用較昂貴,每個週期失敗後都需要重新再花錢;施打前後需要密集的醫療監測,多胞胎的機率更高,且約有10%的病人可能造成『卵巢過度刺激症候群OHSS』(其發病風險是一般婦女的10倍以上)。基於這些缺點,另外一個替代的選擇就是腹腔鏡卵巢鑽孔或燒灼手術,排卵及月經規律的效果可以持續數年甚至超過10年、總費用較便宜而且一次手術之後說不定可以自然懷孕連生好幾胎、不會增加多胞懷孕的風險,但是必須冒著手術、麻醉以及術後沾黏的可能風險。
如果上述的治療都不幸失敗了,醫師通常會建議妳做試管嬰兒,就是打排卵針取卵、體外受精培養、再殖回母體內,單次費用就是10萬起跳,而且常常不是一兩次就能成功懷孕生小孩。
就算成功懷孕之後,『卵巢過度刺激症候群OHSS』及早期流產、妊娠糖尿病、妊娠高血壓、胎死腹中的風險在多囊性卵巢症候群的病人都比正常婦女還高很多倍。有研究顯示,如果多囊性卵巢病人伴隨著肥胖,其流產率與懷孕期間胎死腹中的風險,及必須接受排卵針、試管嬰兒治療的花費,都與體重呈現高度關聯。也就是:越胖的多囊性卵巢症候群的病人治療失敗機率越高(一般人的三倍),更可能需要花費比一般患者高出數倍的不孕症醫療費用。除了體重之外,腰臀比也是一個重要因素;有一個研究顯示:人工受孕的懷孕率從63%隨著腰臀比的增加而遞減至32%,也就是:腰越細越容易成功受孕。腰臀比值小於或大於0.8是一個懷孕成功或是失敗的重要臨界點。2008年肥胖手術期刊還有一個研究胃繞道手術前後流產率的比較,手術前有18個懷孕病例,其中大部份是排卵藥物治療才懷孕,最後有6個流產;對比於胃繞道手術後有13個病人自然懷孕,其中只有一個流產。肥胖果然是流產的高風險因子,但是懷孕期間是不適合減肥的,正因如此,準備懷孕之前就應該積極減肥。

由於糖分跟胰島素是本病的核心病理機轉,減肥、減重、改變生活飲食習慣(有些病人並沒有整體肥胖僅有腰腹部肥胖,並不認為她們需要『減肥』),可以在這時扮演比藥物及手術還重要的角色。早在1988年JCEM就有一篇來自義大利的醫學研究說明減肥可以明顯改善PCOS多毛症及雄性濃度過高等問題。1995年刊登在Human Reproduction的學術期刊來自澳洲的醫學研究,當中作者A.M. Clark及其同僚針對13名PCOS的不孕婦女進行長達6個月生活飲食形態及飲食控制的減肥治療之後平均瘦了6.3公斤,結果有12名恢復規律月經,當中11名後來懷孕(有5名是自然懷孕),而且血液當中胰島素及雄性素濃度也因減肥而明顯下降,作者因此認為:減肥及生活型態的改善應該列為肥胖PCOS的不孕婦女想要懷孕的首要治療選擇。1998年刊登在Human Reproduction期刊的一篇來自澳洲相同作者(A.M. Clark)的研究說明:減肥前的67名肥胖不孕婦女花費55萬澳幣進行不孕症治療才成功生了2個小孩(平均每個小孩花27萬5千);對比於減肥之後相同的67名病患花費21萬澳幣治療結果生了45個小孩(平均每個小孩只花費4,600元澳幣),(經過計算:減肥前後成功生產率差了22倍,不孕症治療費用差了60倍)該文作者的結論是:減肥及生活型態的改善應該列為體重過重的不孕婦女想要懷孕的首要治療選擇。2002年Kiddy發表一篇以低卡飲食(每天小於1000Kcal)對於PCOS患者進行減肥的實驗,發現那些能夠減少5%以上初始體重的PCOS肥胖不孕病人自然懷孕率居然高達70%,如果單純從數據來看成功減肥的不孕治療效果甚至可以打敗IVF(試管嬰兒)。反觀那些體重減少不到5%體重的其他病人懷孕率就與治療前沒有明顯差別。
事實上,西方不孕症生殖醫學進展至21世紀的今日,已經慢慢覺知到:減肥、減重、改變生活飲食習慣應該要優先於藥物及手術,列為第一線治療選擇,成功地改變生活飲食型態、減肥、減重之後,超過半數以上的病患甚至能夠不靠藥物自然懷孕,就算在短期內沒有自然懷孕,對於其後的昂貴治療例如:試管嬰兒技術也能夠大幅提高其治療成功率,可以省下超過60倍以上的不孕症治療費用及增加20倍以上的成功生產機率。但是台灣大多數的醫師並未花費心思指導或幫助病人進行生活飲食型態的改善以及減肥。甚至未將此重要訊息告知當事者。更不用講實質提供減肥服務幫助肥胖不孕病患達成她們的心願了。在亞洲第一胖及生育率倒數第一的台灣,這真的是非常可惜的一件事。筆者身為台灣婦產科專科醫師,更能深刻體會多囊性卵巢症候群病患的心酸及可能遭遇的坎坷求醫心路歷程。僅以此篇文章獻給台灣數量高達50萬以上,苦於月經不來、肥胖、過度男性化而喪失女性美、不孕的多囊性卵巢症候群婦女。希望有機會能幫這些女性找回窈窕、美麗以及生育力,享受身為女性該有的愉悅與自信。
作者:台灣婦產科專科醫師 中西醫雙執照醫師 陳應明


